Роздільнянська БПЛ відділення переливання крові

Діяльність відділення переливання крові направлення на удосконалення транфузійної допомоги та переливання донорської крові хворим під час операції та допомога пораненим військовим. Відділення виконує функцію транс фузійного центру, який знаходиться у м.Одеса,п-к.Бесквітний,2. Донорська кров проходить тестування в ООСПК.
У відділенні організовано банк крові, оснащений низькотемпературними холодильниками (-40) центрифугами, що дозволяє повністю забезпечити хворих в достатній кількості свіжозамороженої плазми різних груп.
Роздільнянська БПЛ запрошуємо всіх охочих та небайдужих підтримати військових, що потурбують лікуванню препаратами крові.
Здати кров можна за адресою:м.Роздільна,вул.Європейська,1.
З 9.00-12.00.- понеділок-середа.
Адміністрація Роздільнянська БПЛ.
Навчання в Роздільнянській лікарні:Підвищення готовності до ліквідації надзвичайних ситуацій

Такі заходи призначені для підвищення готовності та коор динації дій служб та підрозділів, які відповідають за ліквідацію НС та надання допомоги під час аварій та кризових ситуацій.

Показові навчання спрямовані на вдосконалення взаємодії між екстреними службами та підвищення їхньої ефективності в умовах реальної загрози.

Під час навчання відпрацьовували питання злагодженості дій органів управління, штабу з ліквідації НС, формувань цивільного захисту та підвищення їхньої спроможності виконувати завдання, передбачені їх функціональною спрямованістю.

Практична частина навчань включала імітацію пожежі в приміщенні та ліквідацію цієї НС з використанням пожежної техніки та спеціального обладнання, а також проведення лікарями евакуації важкохворих та надання екстреної медичної допомоги постраждалим.


Знайомтесь нові лікарі
Аль-Кайсі Амір Абдалхамід- медичний директор КНП "Роздільнянська БПЛ". У 2015р. закінчив Одеський національний медичний університет. З березня 2021 року по жовтень 2023 року працював головним лікарем СП "Великомихайлівська станція естреної швидкої медичної допомоги". Кваліфікація: лікар-хірург, судинний хірург. Спеціалізація: лапароскопічні оперативні втручання в хірургії. Графік прийому: з 08.00 до 13.00 (щоденно), тел. 0932555470.
 Зимн
ЗимнЗи Зимній Владислав Віталійович - судинний хірург. У2020р. закінчив Одеський національний медичний університет з 2020р. по вресень 2023р.- інтернатура на базі відділу судинної хірургії Одеської обласної клінічної лікарні.
Зимній Владислав Віталійович - судинний хірург. У2020р. закінчив Одеський національний медичний університет з 2020р. по вресень 2023р.- інтернатура на базі відділу судинної хірургії Одеської обласної клінічної лікарні.
Спектр надання медичної допомоги:
1.ультразвукова діагностика, ендоваскулірна діагностика - ангіографія.
2. відновлення прохідності артерій ендоваскуляторні методики лікування атеросклерозу.
3.відновлення прохідності артезій шляхом шунтування.
4.вилучення тромбомас з артерій.
5.оперативне лікування аневризм черевного відділу аорти( з розривом або без).
6. операції при атеросклеротичному ураженні сонних артерій (каротидна ендартеректомія).
Захворювання венозной системи:
1. діагностика та консервативне лікування варикозної хвороби.
2. оперативне втручання при варикозній хворобі (лазерна методика віддалена, відкрита операція при варикозній хворобі).
3.консервативне та оперативне лікування венозних троьбозів,тромбофлебітів,венозних виразок.
4. видалення "судинних сіток" за допомогою прроцедури склеротерапії.
Мікрохірургічні втручання ( мікхохірургія кисті):
1. пластика сухожиль згиначів і розгиначів кисті (відновлення).
2. реконструктивна хірургія травм нервів верхньої кінцівки.
3.операції при синдромі карпального каналу.
5. пересадка шкіри, закриття шкірних дефектів, хронічних ран.
Графік прийому: з 08.00 до 16.00 (щоденно), тел:0634015226
Родина Роздільнянської БПЛ поповнилась чудовими лікарями


🔰 ЮЗВАК Олександр Миколайович – лікар-хірург (судинний).
Закінчив Одеський державний медичний університет у
2001 році. Графік роботи: згідно з окремим графіком чергування. Телефон для
довідок: (04853) 3-18-92.

🔰 ГАЛАГАН Євгеній Володимирович – лікар-акушер-гінеколог.
Закінчив Запорізький державний медичний
університет у 2016 році. Графік роботи: згідно з окремим графіком чергування.
Телефон для довідок: (04853) 3-23-98.

🔰 ОСАДЧИЙ Володимир Валерійович – лікар-інтерн.
Закінчив Одеський державний медичний університет у
2023 році.

🔰 НГУЕН Ван Хоанг – лікар-хірург.
Закінчив Одеський державний медичний університет у
2018 році. Графік роботи: понеділок-п’ятниця (8.00-16.20). Телефон для довідок:
(04853) 3-18-92.
🔰 ХАЧАТРЯН Олена Анатоліївна – лікар-акушер-гінеколог.
Закінчила Одеський державний медичний університет
у 2014 році. Графік роботи: згідно з окремим графіком чергування. Телефон для
довідок: (04853) 3-23-98.

🔰 ГУБАНОВ Федір Миколайович – лікар-анестезіолог.
Закінчив Одеський державний медичний університет у
2018 році. Графік роботи: згідно з окремим графіком чергування. Телефон для
довідок: (04853) 3-18-72.

🔰 СТЕПАНОВА Тетяна Володимирівна – лікар-акушер-гінеколог.
Закінчила Одеський національний медичний
університет у 2018 році. Графік роботи: згідно з окремим графіком чергування. Телефон
для довідок: (04853) 3-23-98.

🔰 ГОРПИНЮК Роман Анатолійович – лікар з ультразвукової діагностики,
лікар-хірург.
Закінчив Одеський національний медичний
університет у 2018 році. Графік роботи: понеділок-п’ятниця (8.00-16.20).
Телефон для довідок: (04853) 3-18-92.

🔰 КИРИЛЕНКО Олена Анатоліївна – лікар-терапевт.
Закінчила Одеський національний медичний
університет у 2021 році. Графік роботи: понеділок-п’ятниця (8.00-16.20).
Телефон для довідок: (04853) 3-19-62.

🔰КОЛЕСНИК Олена Олександрівна – лікар-терапевт.
Закінчила Одеський національний медичний
університет у 2021 році. Графік роботи: понеділок-п’ятниця (8.00-16.20).
Телефон для довідок: (04853) 3-19-62.

🔰 ПІЦУР Соломія Василівна – лікар-невропатолог.
Закінчила Одеський національний медичний
університет у 2021 році. Графік роботи: понеділок-п’ятниця (8.00-16.20).
Телефон для довідок: (04853) 3-10-92.

🔰 КАЮДА Леонід Андрійович – лікар-невропатолог.
Закінчив Одеський національний медичний
університет у 2021 році. Графік роботи: понеділок-п’ятниця (8.00-16.20).
Телефон для довідок: (04853) 3-10-92.
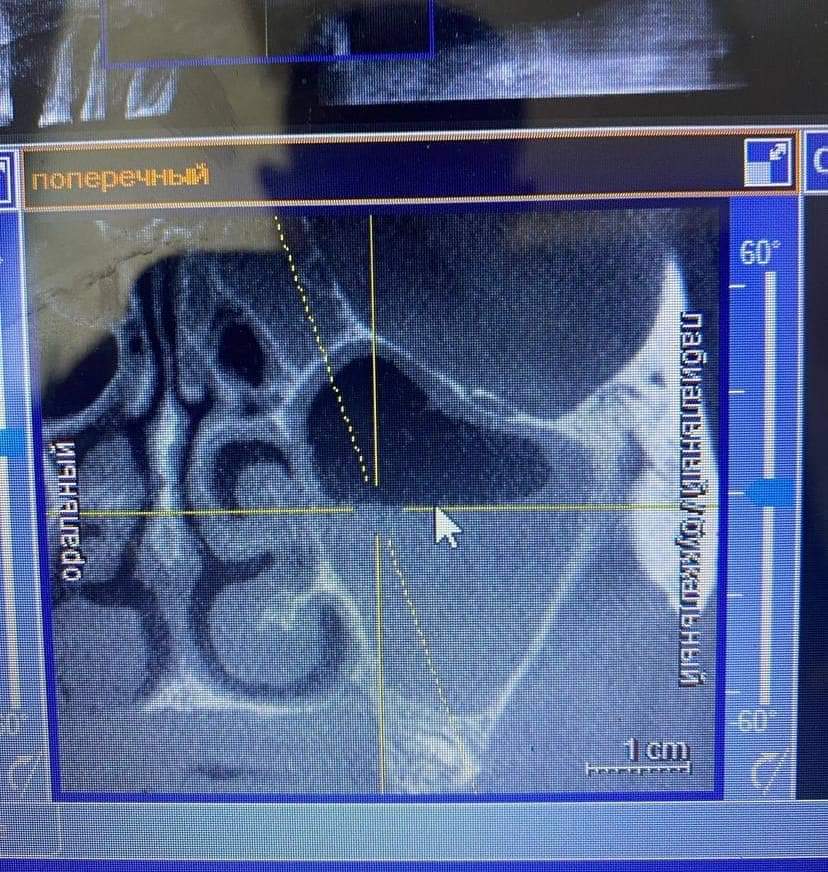
В КНП «Роздільнянська БПЛ» РМР ЛОР-лікарем виконуються високотехнологічні операції на сучасному обладнані:
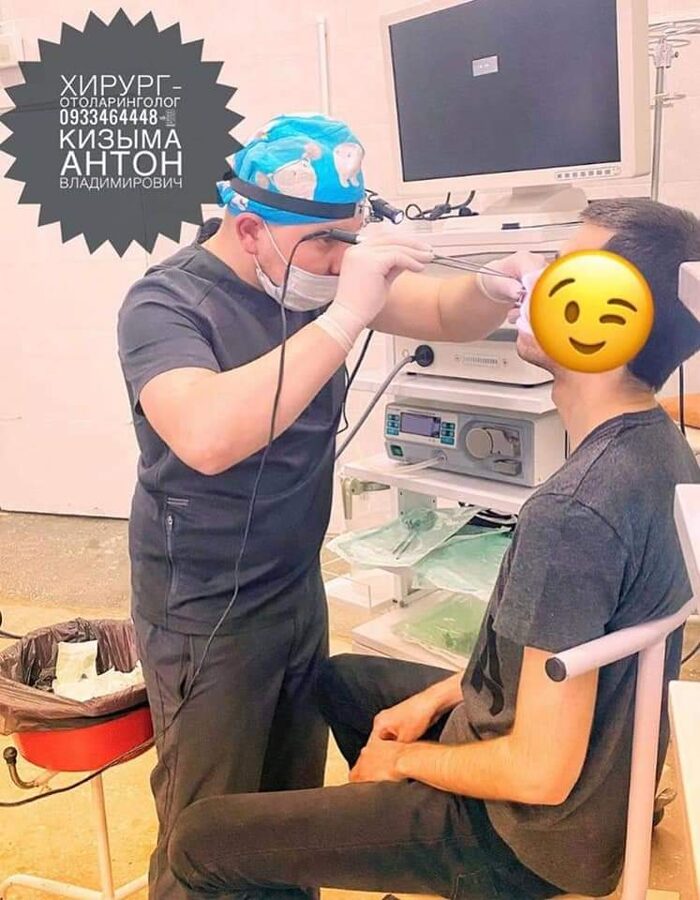
*Шейверна поліпотомія носа під ендоскопічним контролем;
*Ендоскопічна гайморотомія включаючи: одонтогенні, грибкові, поліпозні гайморити, видалення ретенційних кіст гайморових пазух, пластика сполучення з гайморової при невдалому видаленні зуба;
*Септопластика з корекцією носових раковин;
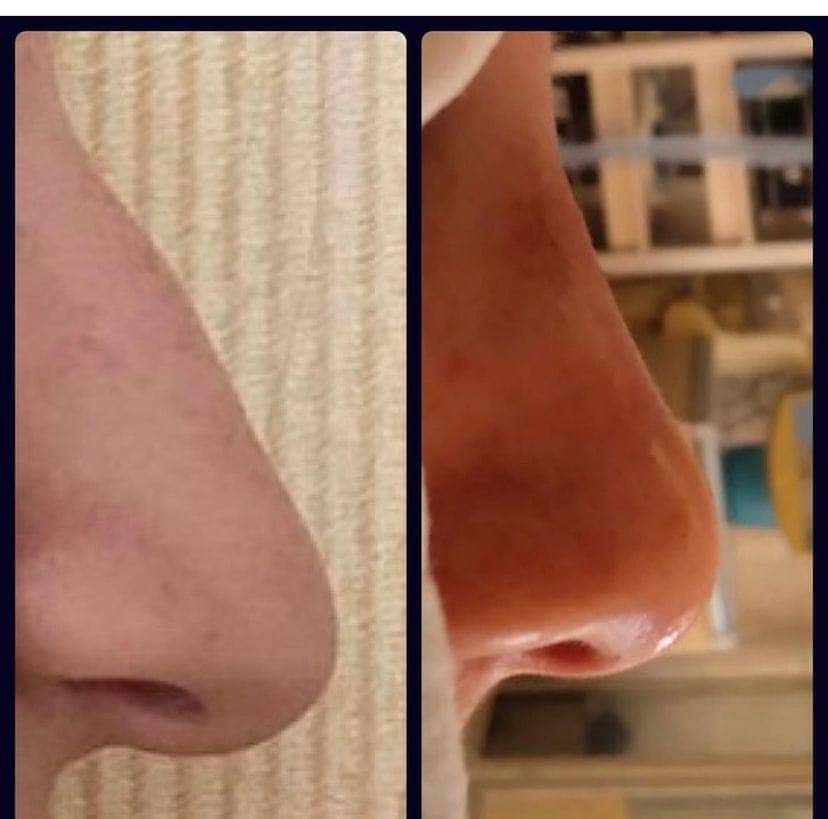
*Видалення новоутворень шкіри та м‘яких тканин голови та шиї;
*Тонзилоектомія з використанням сучасних коагуляторів;
*Шейверна аденотомія під контролем ендоскопа;
*Пластика мочки вуха;
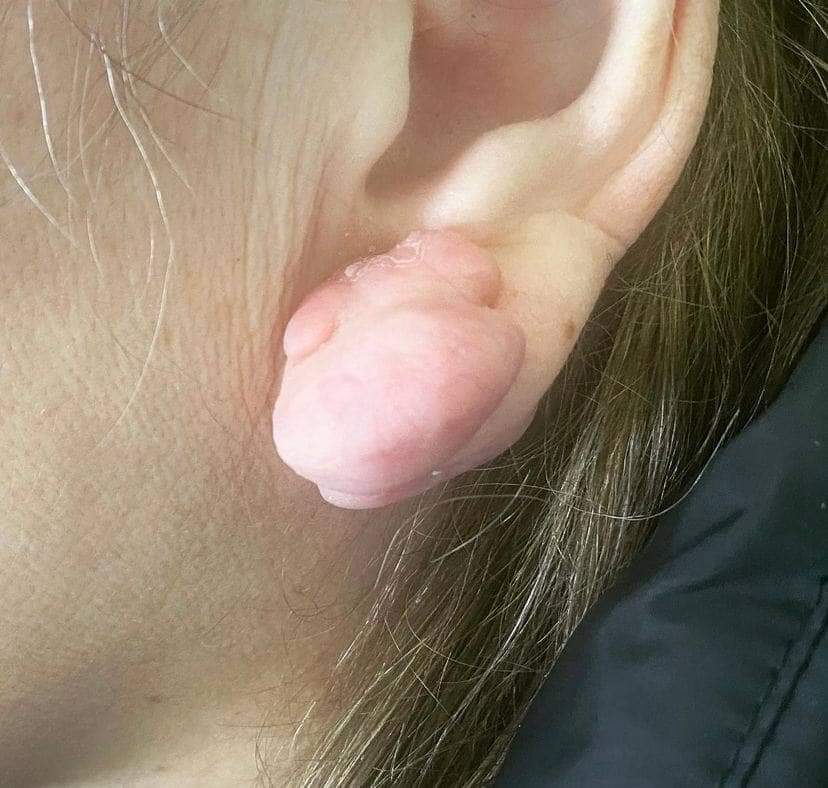
*Корекція вушних раковин(лаповухість).
Для вирішення питання диференційної діагностики завжди можна скористатись УЗД та КТ.
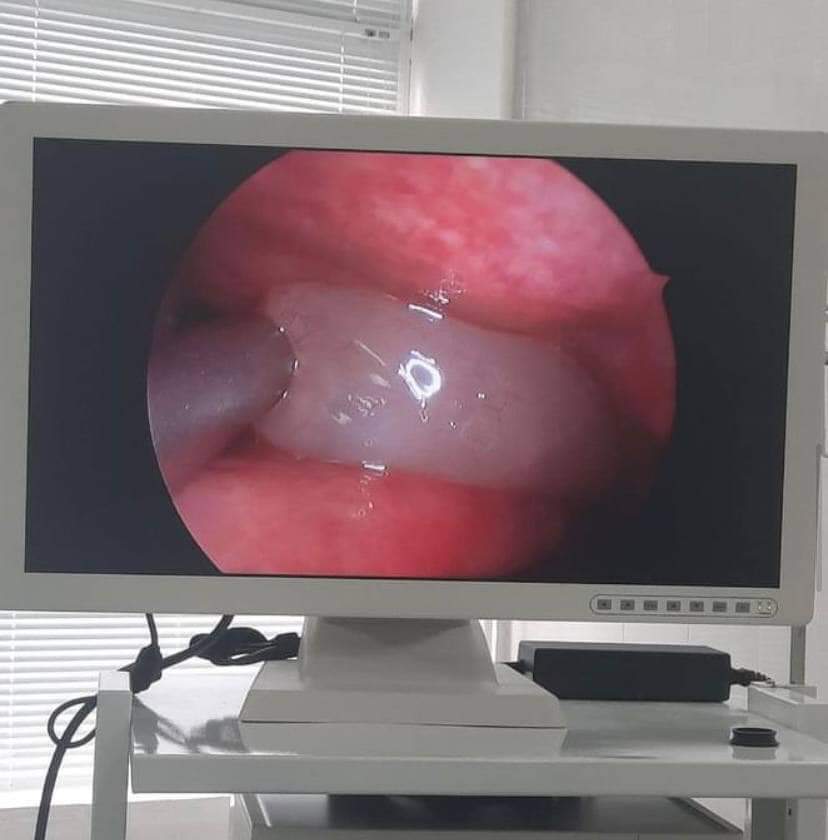 Використовується сучасний розхідний матеріал: сплінти,
носові гемостатичні губки, що дозволяє пацієнтові швидко пройти реабілітацію та
повернутися до звичного життя.
Використовується сучасний розхідний матеріал: сплінти,
носові гемостатичні губки, що дозволяє пацієнтові швидко пройти реабілітацію та
повернутися до звичного життя.
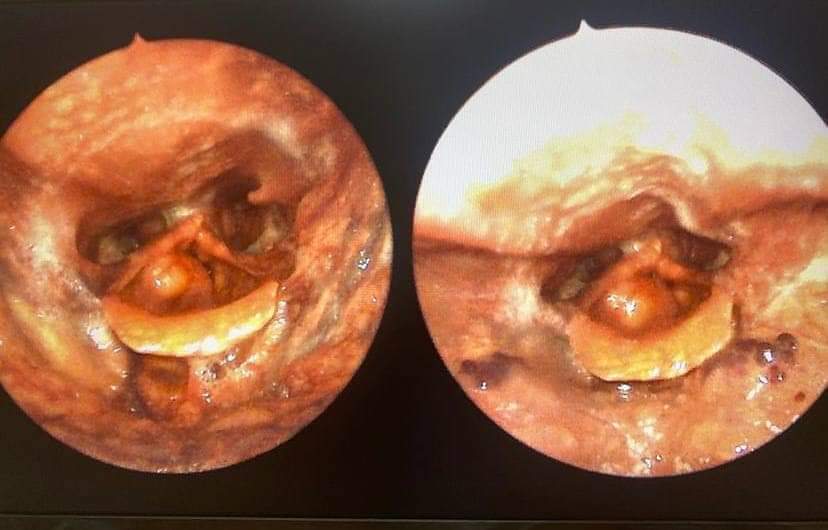
Бережіть своє здоров‘я та вчасно звертайтесь за медичною допомогою. Раді будемо Вам допомогти!
КНП «РОЗДІЛЬНЯНСЬКА БПЛ», м. Роздільна, вул. Європейська,1
На Одещині триває робота над розбудовою ментального благополуччя у громадах
Продовжуємо мотивувати наших студентів-медиків та інтернів до майбутньої професії!



МОЗ розпочав проведення розширеного неонатального скринінгу новонароджених на 21 рідкісне захворювання
новонароджених на 21 рідкісне захворювання
З 17 жовтня цього року в Україні розпочато проведення розширеного
неонатального скринінгу на 21 рідкісне захворювання. Це комплексне обстеження
новонароджених для виявлення спадкових і вроджених захворювань.
Пілотний запуск стартував у 12 регіонах України: м. Києві, Вінницькій,
Волинській, Житомирській, Закарпатській, Івано-Франківській, Київській,
Львівській, Рівненській, Тернопільській, Хмельницькій та Чернівецькій областях.
Лабораторні дослідження за програмою неонатального скринінгу відповідно до
переліку захворювань, визначених наказом МОЗ від 01 жовтня 2021 року № 2142,
здійснюються на базі експертного та двох регіональних центрів неонатального
скринінгу – Національної дитячої спеціалізованої лікарні «Охматдит», Львівського
обласного клінічного перинатального центру.
Попередньо в Україні усі новонароджені безоплатно перевірялися на 4 спадкові
хвороби – гіпотиреоз, фенілкетонурія, адреногенітальний синдром, муковісцидоз. З
жовтня діагностику розширено до можливості виявлення 21 орфанного
захворювання.
Так, минулого року Президент України підписав Закон, яким було збільшено
видатки для Міністерства охорони здоров'я на розвиток системи розширеного
неонатального скринінгу на 300 млн грн. Ці кошти були спрямовані на оснащення
лабораторним обладнанням експертного та регіональних центрів неонатального
скринінгу.
Також для запуску проєкту було ухвалено необхідні нормативно-правові акти,
закуплено комп’ютерне обладнання та програмне забезпечення, розроблено новий
функціонал в електронній системі охорони здоров’я, забезпечено навчання медичних
працівників, проведено закупівлі реагентів та логістичних рішень, нових тест-бланків
для забору крові, закладено фінансування на послуги з неонатального скринінгу в
рамках окремого пакету програми медичних гарантій.
Послуга як і раніше безоплатна та доступна в пологових стаціонарах,
перинатальних центрах та дитячих лікарнях з неонатологічними відділеннями.
Забір крові проводять у перші 48 – 72 години життя немовляти та передають на
дослідження до лабораторного центру. У разі, якщо виявлено відхилення від
нормальних показників, батьків поінформують про загрозу здоровʼю дитини для
подальших досліджень чи призначення лікування експертами медико-генетичного
центру.
Для отримання послуги батькам новонародженого необхідно лише надати
письмову згоду на проведення дослідження. Далі лікар сформує пакет документів для
відправки в лабораторію. Після проведення дослідження, лабораторія за необхідності
спрямує результати до медико-генетичного центру. Своєю чергою, лікар медико-
генетичного центру проаналізує дослідження та за його результатами визначить
необхідність подальших досліджень чи призначить лікування.
2
Таким чином, завчасне виявлення дозволить ще на доклінічній стадії
захворювання застосувати протокольну терапію та корекцію, тим самим повністю
запобігти прояву симптомів або значно полегшити їх. Запобігання розвитку
захворювання забезпечить дитині повноцінне життя.
Увесь процес неонатального скринінгу супроводжується та фіксується в
електронній системі охорони здоровʼя: від реєстрації новонародженого та взяття
зразків крові лікарем до обробки направлення лаборантом та фіксування
діагностичного звіту за результатами досліджень.
Розширення програми неонатального скринінгу та цифровізація процесів
дозволять своєчасно виявити ризики орфанних захворювань у немовляти та
якнайшвидше запобігти їх клінічним проявам. Адже своєчасно виявлене та вчасно
розпочате лікування дозволяє запобігти розвитку хвороби та створює умови для
тривалого і повноцінного життя пацієнтів.
Пресслужба Міністерства охорони здоровʼя України
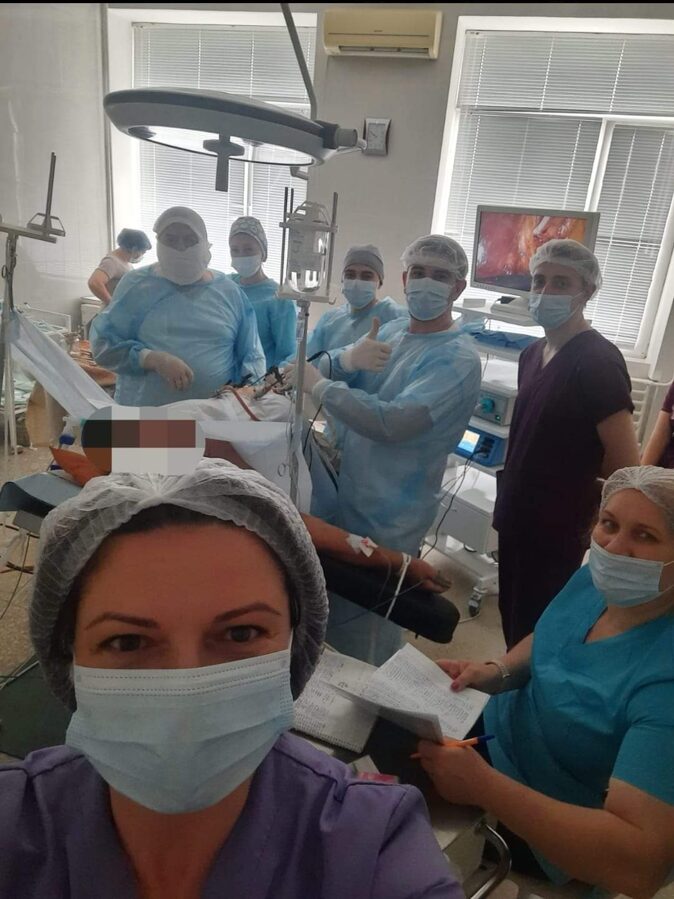
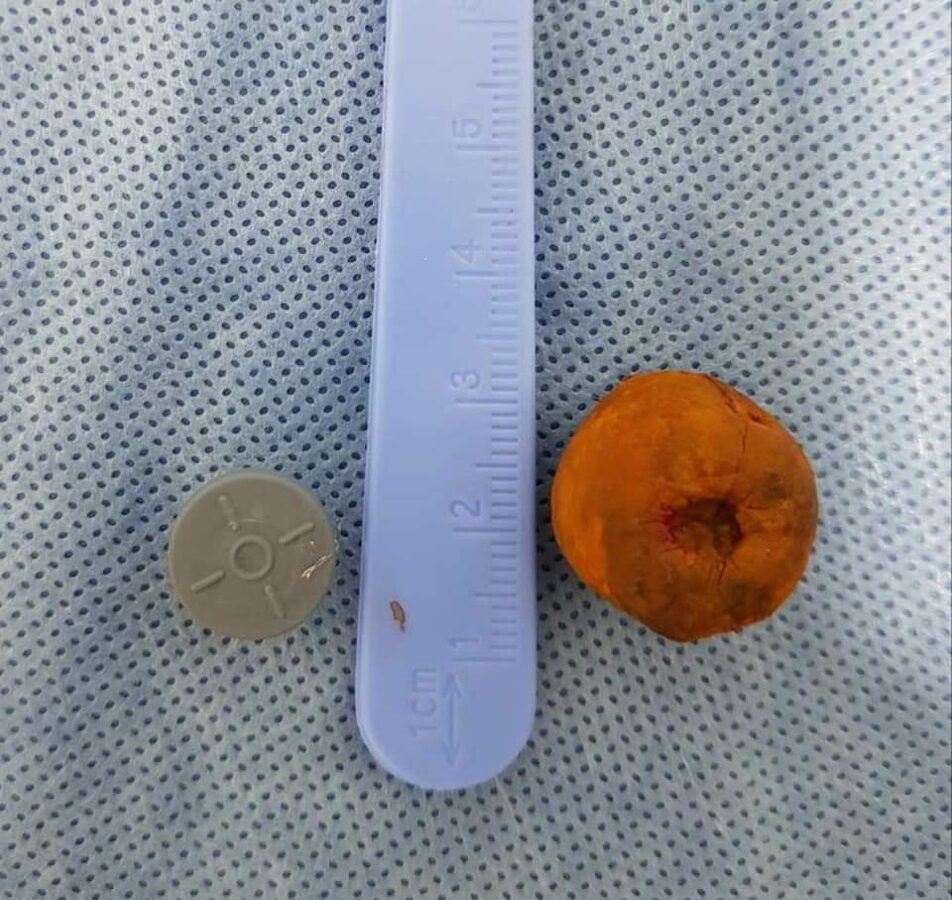
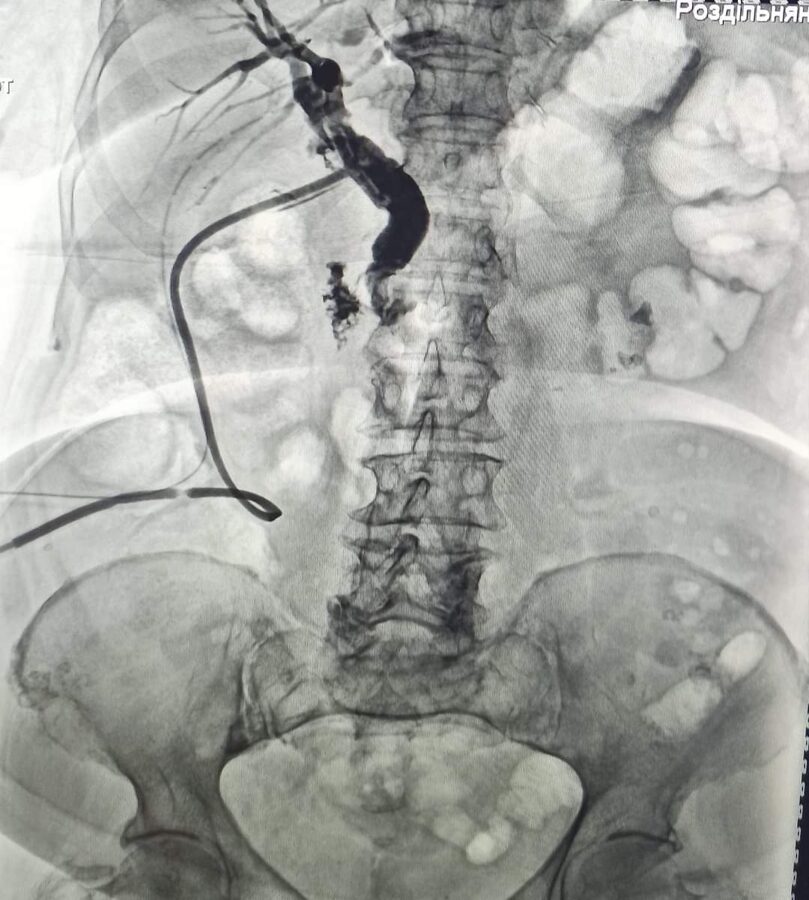
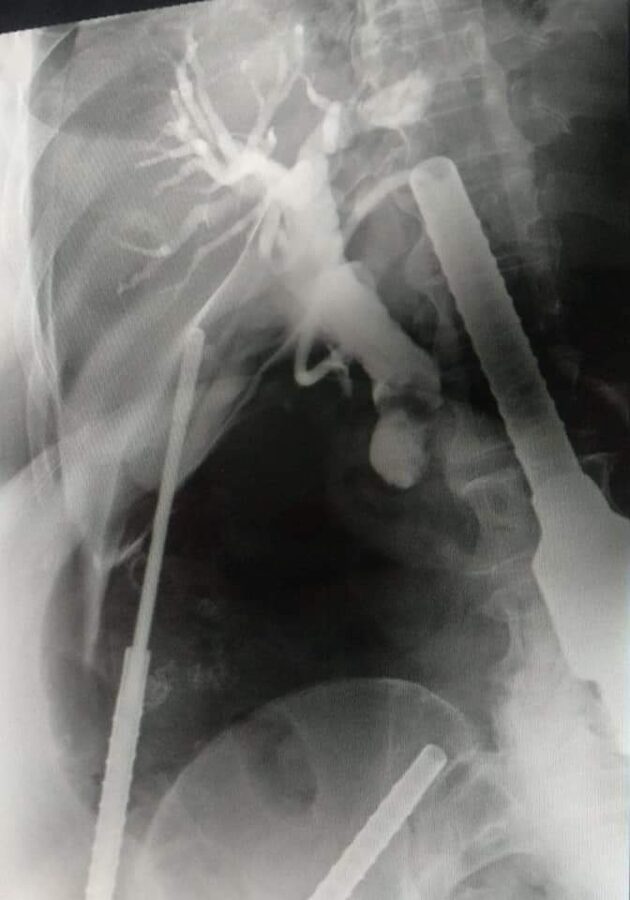
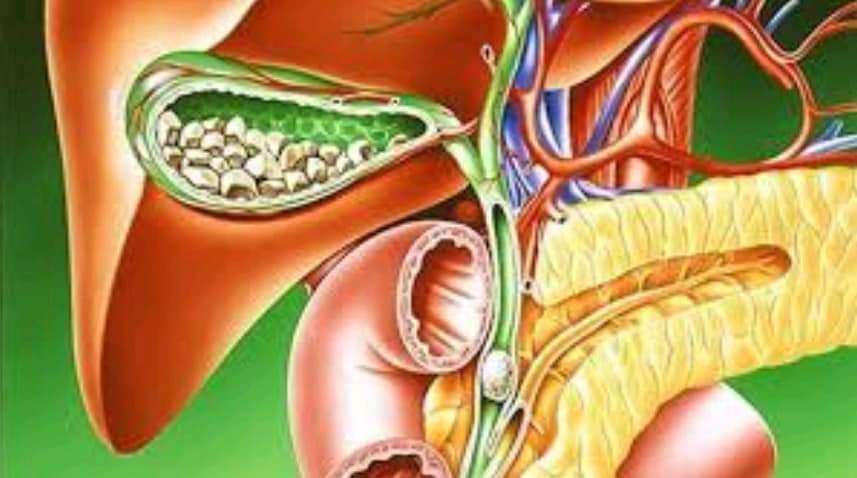
Якщо камінці в жовчному міхурі...
Міфи про інсульт.
Міф: При інсульті не можна перевозити хворого з дому до лікарні або з однієї лікарні до іншої
Правда: Усі хворі з інсультом якомога швидше мають бути доправлені до лікарні, де можуть отримати необхідну допомогу. Ситуації, коли перевезення в умовах "швидкої" може погіршити стан здоров'я пацієнта, трапляються дуже рідко. Якщо пацієнт знаходиться у погано оснащеній лікарні, слід порівняти ризики транспортування і ризики лікування у лікарні, де немає належних ресурсів (спеціалісти, томограф, лабораторія тощо).
Міф: Якщо прояви інсульту швидко минули, подальше лікування не потрібне
Правда: Усім пацієнтам, які перенесли інсульт, необхідні консультація лікаря-невролога і обстеження, що дозволить зрозуміти причину того, що сталося, а також – необхідне лікування та профілактику під наглядом сімейного лікаря. Тільки таким чином можна зменшити ризик повторного інсульту на 50-80%.
Міф: Що більше крапельниць, то краще лікування
Правда: Досить часто ліки, які при інсульті широко використовуються в Україні і вводяться за допомогою крапельниць (ліки для відновлення" мозку, так звані нейропротектори, "судинні препарати", антиоксиданти, антигіпоксанти тощо) не мають науково доведеної ефективності і не використовуються для лікування інсульту у розвинених країнах. Вітчизняні стандарти та протоколи з лікування інсульту, затверджені МОЗ України, чітко визначають перелік необхідних ліків.
Міф: Час лікує. Порушення, спричинені інсультом (слабкість руки чи ноги, порушення мови, захлинання їжею, двоїння тощо), поступово зникнуть самі по собі
Правда: Мозок людини має певну здатність самостійно відновлювати свою роботу, що призводить до зменшення порушень, але відбувається це не у кожного хворого, здебільшого при невеликих ураженнях і зазвичай не повною мірою. Щоби досягти максимального відновлення порушених функцій і повноцінного життя, абсолютна більшість пацієнтів зі стійкими післяінсультними порушеннями (не можуть ходити, самостійно вдягнутися чи вмитися тощо) потребує реабілітації. Реабілітація складається не з уколів чи крапельниць, а з занять з фізичним терапевтом, ерготерапевтом, логопедом, метою яких є відновлення порушених функцій і зменшення потреби у сторонній допомозі. Такі методи, як бджоли, п'явки, крапельниці з нейропротекторами не мають науково доведеної ефективності і не рекомендовані для використання.
Міф: Інсульт виникає внаслідок стресів, і ми нічого не можемо зробити, щоб його уникнути
Правда: Сьогодні фахівці добре знають фактори ризику інсультів. Вони включають похилий вік, неправильний спосіб життя і проблеми зі здоров’ям. До чинників способу життя, що підвищують ризик інсульту, належать куріння, зловживання алкоголем, недостатня фізична активність (менше 150 хв на тиждень), ожиріння. До числа медичних проблем відносяться підвищений кров'яний тиск (більше ніж 140/90 мм рт.ст. - головна загроза, навіть якщо пацієнт добре почувається), цукровий діабет, миготлива аритмія (підвищує ризик інсульту у 5 разів!), високий рівень холестерину.
Міф: Щоби запобігти інсульту необхідно 1-2 рази на рік лягати у лікарню прокапатись або почистити судини
Правда: "Прокапування" не має науково доведених переваг у профілактиці інсульту. За рекомендацією лягти "прокапатись" може стояти що завгодно, але не науково-обгрунтована сучасна профілактика чи лікування інсульту.
Міф: У разі підвищеного ризику інсульту (гіпертонія, хвороби серця) не можна ходити до сауни чи займатись спортом
Правда: Відвідування сауни, якщо воно не пов'язане з вживанням алкоголю чи сильним зневодненням, не збільшує ризик інсульту. Що стосується фізичних навантажень, корисними можуть бути аеробні (динамічні) вправи (швидка ходьба, велосипед, плавання тощо), а от статичного навантаження (силові вправи) радимо уникати.
Міф: Якщо є підозра на інсульт, слід почекати, доки все мине, або звернутись до сімейного лікаря чи терапевта
Правда: інсульт - це невідкладний стан. Якщо у людини раптово змінилось мовлення, перекосило обличчя або почали погано слухатись рука чи нога на одній половині тіла, слід негайно зателефонувати 103. На сьогодні існує дієве лікування при ішемічному інсульті (тромболізис), але він ефективний протягом 4,5 годин від появи перших ознак інсульту.
Міф: Не має значення, в якій лікарні лікуватися від інсульту, аби лікар був уважний і досвідчений
Правда: Дуже багато що залежить від можливостей лікарні. Мова і про обладнання (наприклад,томограф) і наявність лабораторії, реанімації, нейрохірургії, вузьких спеціалістів (кардіолога, ендокринолога, уролога, хірурга, ортопеда тощо), організацію лікування у відділенні, де перебуває пацієнт, рівень професійної підготовки та досвіду команди медиків. Найкращі результати лікування інсульту забезпечує багатопрофільна лікарня, де є Інсультний блок. Відмінністю Інсультного блоку є не тільки лікарі, які добре знаються на інсульті, та відповідне обладнання, а й медичні сестри з відповідною підготовкою, фізичні терапевти, логопеди тощо.
Домедична допомога при гострому мозковому інсульті: що важливо робити і від чого слід утриматися
Своєчасна допомога хворому з інсультом у перші години має принципове значення і значно підвищує шанси на успішне лікування та одужання.Інсульт — це небезпечне порушення мозкового кровообігу, яке вимагає невідкладного лікування, тому при перших ознаках інсульту необхідно викликати швидку (103) або – за крайньої необхідності – самостійно доставити пацієнта у лікарню. Знання базових правил першої домедичної допомоги теж може відіграти важливу роль у збереженні життя та здоров’я постраждалого.
Після виклику “швидкої” варто:
заспокоїти постраждалого і пояснити, що допомога буде надана
дотримуватись вказівок диспетчера швидкої допомоги
надати постраждалому максимально зручного для нього положення (рекомендовано – підвищене положення голови 15-30 градусів)
забезпечити постійний нагляд до приїзду бригади екстреної медичної допомоги
при погіршенні стану постраждалого повторно здійснити виклик екстреної медичної допомоги
за можливості, зібрати у постраждалого максимально можливу кількість інформації (наприклад, стосовно точного часу погіршення стану, можливих обставин, які з цим пов’язані, наявних захворювань). Всю отриману інформацію передати працівникам бригади екстреної (швидкої) медичної допомоги або диспетчеру прийому виклику.
При цьому необхідно пам’ятати, що:
постраждалому не можна давати їсти та пити
якщо у нього до приїзду “швидкої” зникли наявні ознаки інсульту, – жодним чином не відміняти виклик.
Нагадуємо, що лікування інсульту є безоплатним для пацієнта. При цьому критично важливо доставити його в лікарню, яка має обладнання та спеціалістів, що можуть діагностувати тип інсульту в перші кілька годин пiсля появи симптомів.
Національна служба здоров’я (НСЗУ) оплачує лікарням надані медичні послуги і контрактує лише ті заклади, які гарантують цілодобову роботу фахівців необхідної кваліфікації та наявність спеціального обладнання для діагностики лікування інсультів (наприклад, КТ або МРТ, які дозволяють точно встановити діагноз).
Що таке інсульт та як його розпізнати?
Інсульт — це гострий стан, під час якого вражаються кровоносні судини головного мозку. Інсульт виникає, коли судина, по якій кров'ю переноситься кисень і поживні речовини, блокується тромбом (“бляшкою”) або розривається. Коли це відбувається, частина мозку не може отримати з кров’ю постачання кисню та поживних речовин і як наслідок починається смерть його клітин. Інсульт може призвести до інвалідності та у деяких випадках — смерті.
Деякі стани підвищують ризик виникнення інсульту, зокрема:
· високий артеріальний тиск;
· високий рівень холестерину;
· порушення серцевого ритму;
· надлишкова вага;
· цукровий діабет;
· надмірні стреси.
За якими ознаками можна запідозрити інсульт у людини поруч або у себе?
Розвиток інсульту можуть супроводжувати симптоми, що виникають раптово.
Запам’ятати їх можна у можна за абревіатурою МОЗОК-Час.
- М (Мовлення) - попросіть людину повторити за вами просте речення та виконати просту команду. При інсульті вимова буде нерозбірливою, плутаною або людина не буде розуміти команду, яку ви попросили її виконати.
- О (Обличчя) - коли одна сторона обличчя зазнає візуальних змін (наприклад, обвисає). Попросіть людину посміхнутися. Якщо у неї інсульт, вона не зможе цього зробити або посмішка буде несиметричною.
- З (Запаморочення) - поява скарги на раптове головокружіння, хиткість ходи, втрату рівноваги, координації рухів у руці або нозі.
- О (Очі) - у людини раптово порушився зір одним або двома очима, наприклад, зʼявилось двоїння при погляді на предмети.
- К (Кінцівки) - слабкість або оніміння, неможливість підняти і утримувати обидві руки або обидві ноги одночасно, кінцівки з однієї сторони стають слабкішими, можуть падати, як пліть.
Час – якщо ви помітили один із цих симптомів, терміново викликайте швидку
Також інсульт може проявлятися сильним головним болем без причини, сонливістю, блювотою, нудотою. Такі ознаки можуть тривати лише кілька хвилин, потім зникати. Подібні короткотривалі сигнали відомі як транзиторні ішемічні атаки. Більшість людей ігнорує їх, адже вони швидко минають. Проте, вони сигналізують про загрозливий стан, який треба негайно діагностувати та лікувати. Звертайте на них увагу!
Інсульт вимагає невідкладного медичного втручання. Людина з ознаками інсульту, яка отримує допомогу лікарів упродовж перших 4,5 годин, має більше шансів повернутися до повноцінного життя та уникнути тяжких й незворотних наслідків. Якщо ви підозрюєте, що у вас чи у когось іншого інсульт, негайно зателефонуйте за номером 103.
Найкращий спосіб знизити ризик виникнення інсульту — це профілактика.
- Дотримуйтеся здорового харчування: щодня їжте овочі і фрукти, обмежуйте споживання солі. Вживайте їжу з низьким вмістом трансжирів.
- Будьте фізично активними. Навіть помірні фізичні навантаження дозволять контролювати вагу і підтримувати здоров’я.
- Відмовтеся від куріння та вживання алкоголю.
- Контролюйте артеріальний тиск.
- За рекомендаціями свого лікаря перевіряйте рівень холестерину та цукру в крові.
- Якщо лікар призначив вам лікування діагностованого у вас захворювання, строго дотримуйтесь назначень та рекомендацій.
Будьте уважні до себе та оточуючих, вчасно звертайтеся до лікаря та бережіть своє здоров’я.
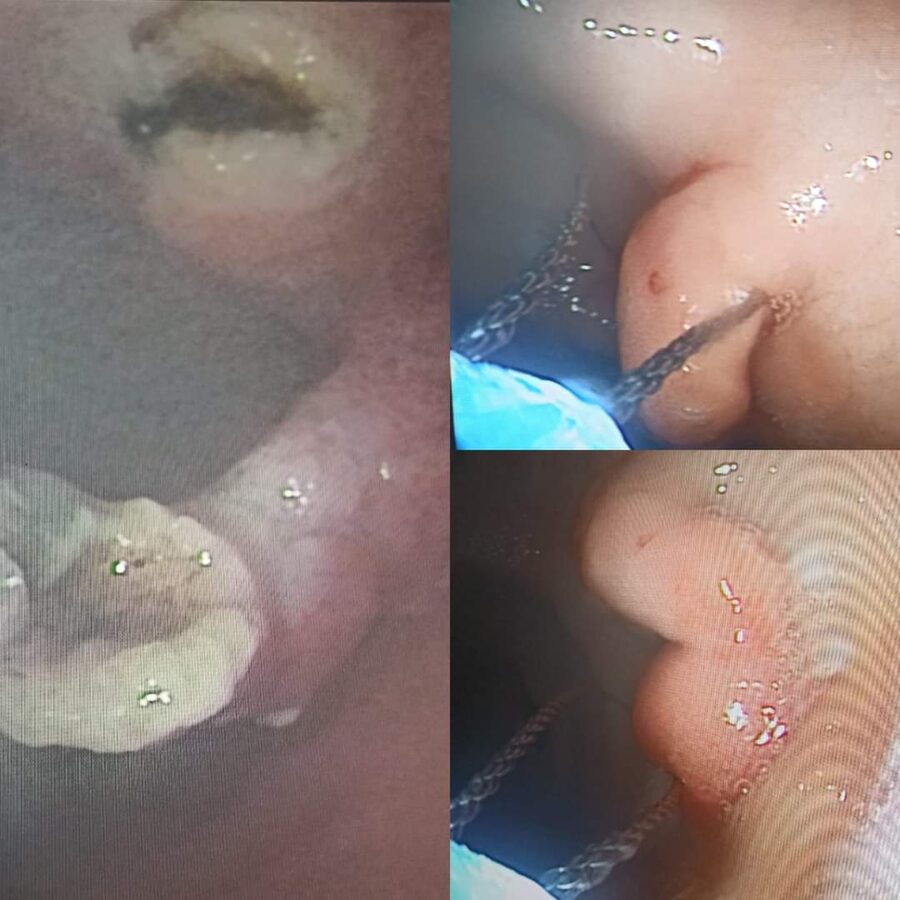
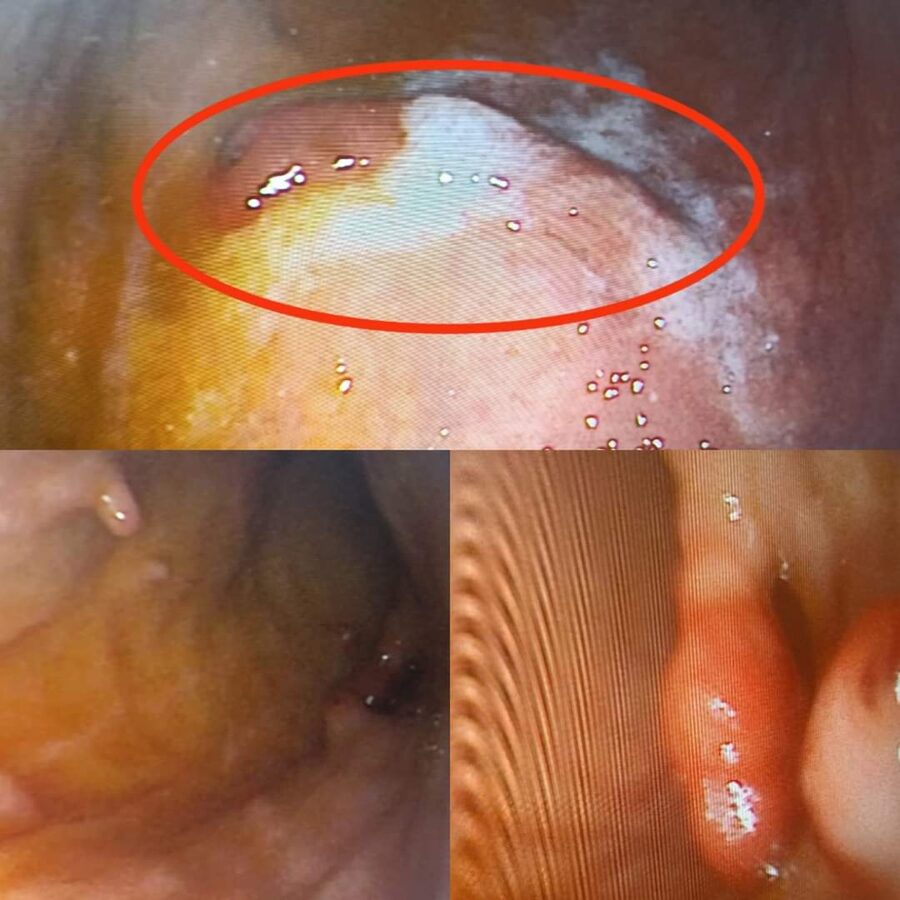
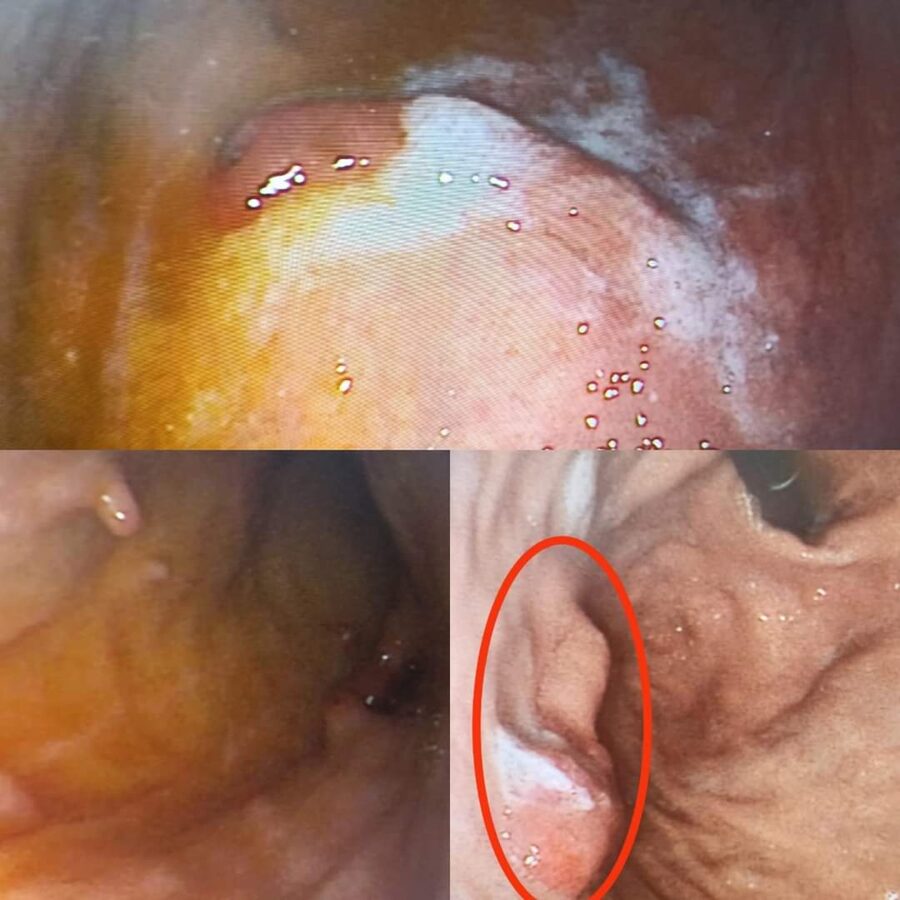
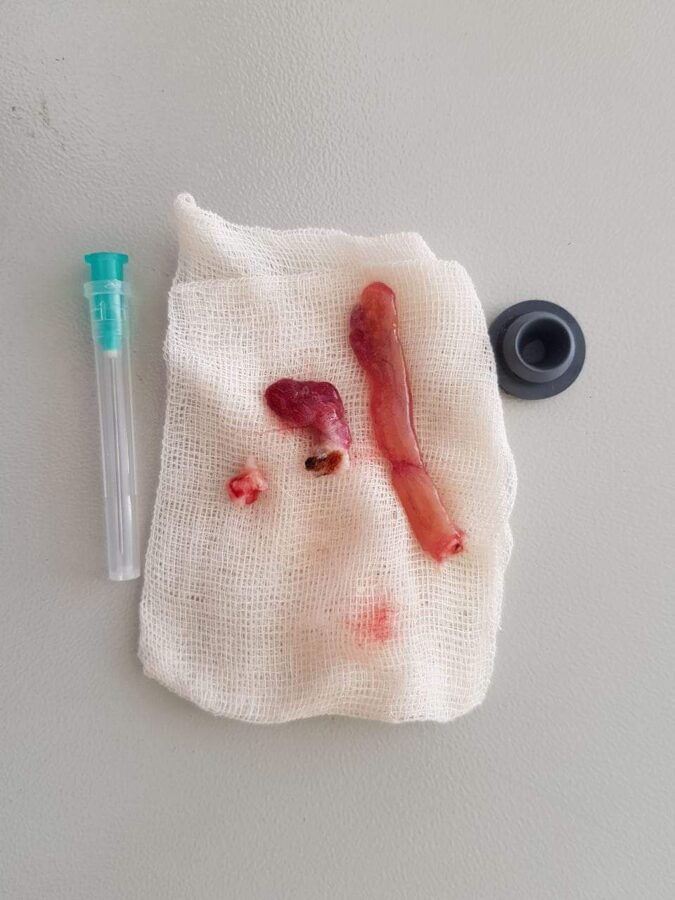
 КНП"Роздільнянська БПЛ"
КНП"Роздільнянська БПЛ"



